Pijn van de schouder en beperkingen in het bewegen met de schouder zijn klachten die erg vaak voor komen. De schatting is dat per jaar 31% van de bevolking te maken krijgt met deze klachten 1. In de meeste gevallen blijkt dat de klachten vanzelf weer afnemen, aangezien circa 30% van de mensen die zich bij de huisarts meldt met een schouderklacht na 6 weken klachtenvrij is, circa 50% na 6 maanden en circa 60% na één jaar 2.
Toch laat dit zien dat er nog een aanzienlijke groep is die langere tijd klachten heeft. In dit artikel zoomen we in op één van de mogelijke oorzaken van deze schouderpijn: de calcificerende tendinopathie, oftewel, een verkalking in een van de schouderpezen.
Calcificerende tendinopathie
De meest voorkomende categorie van schouderklachten is het sub-acromiaal pijnsyndroom (SAPS), een verzamelterm voor klachten die zich rondom de schouderkop en de bovenarm presenteren en die zorgen voor een beperking in het zijwaarts heffen van de arm. Voor het maken van de bewegingen van de schouder maak je gebruik van het samenspel van vele structuren, zoals botten, spieren en pezen.
Pezen zijn opgebouwd uit weefsel wat erg (trek)sterk is, het in bundels aangelegde collagene bindweefsel. De pezen zorgen voor een verbinding tussen spier en bot en hebben als functie om de samentrekking van de spiervezels om te zetten in beweging van het bot. Peesweefsel voert deze functie doorgaans probleemloos uit, maar door bijvoorbeeld een onbalans in de belasting (datgene wat we doen) en de belastbaarheid (datgene wat we aankunnen), kan er een tendinopathie (geirriteerde pees) ontstaan. Wanneer er zich in de tendinopatische pees ook kalkafzettingen vormen, dan spreken we van een calcificerende tendinopathie.
Waarom er kalk in een pees vormt is niet geheel duidelijk, wel is bekend dat vaak herhalende bewegingen van invloed kunnen zijn. Ook verminderde stofwisseling in de pees speelt een rol 3,4.
Kalk in de schouderpees. Wat nu?
Het is belangrijk om duidelijk te stellen dat de aanwezigheid van kalk in een pees niet per definitie gelijk staat aan pijn of beperkingen in de schouder. In 5 tot 10% van de gevallen is een gevonden kalkafzetting namelijk a-symptomatisch, dat wil zeggen: er worden geen klachten aangegeven bij dit deel van de populatie die een kalkafzetting in de pees heeft. Echter is het voorkomen van een verkalkte schouderpees bij mensen met SAPS-klachten aanzienlijk groter, namelijk 40-50% 5. Als er bij schouderklachten vanuit het vraaggesprek en het lichamelijk onderzoek wordt vermoedt dat er een kalkafzetting in een van de pezen zit en dat de klachten daarmee samenhangen, dan wordt ingezet op oefeningen en aanpassingen in het bewegen om de klachten te doen verminderen. Ook passende informatie en adviezen komen aan bod. Dit noemen we binnen de fysiotherapie een conservatief beleid, welke in de meeste gevallen volstaat om tot herstel te komen.
De waarschijnlijkheid dat een kalkafzetting klachten veroorzaakt, heeft onder andere te maken met de grootte en het type van de verkalking, en de fase waarin deze zich bevindt.
Fasen van verkalking
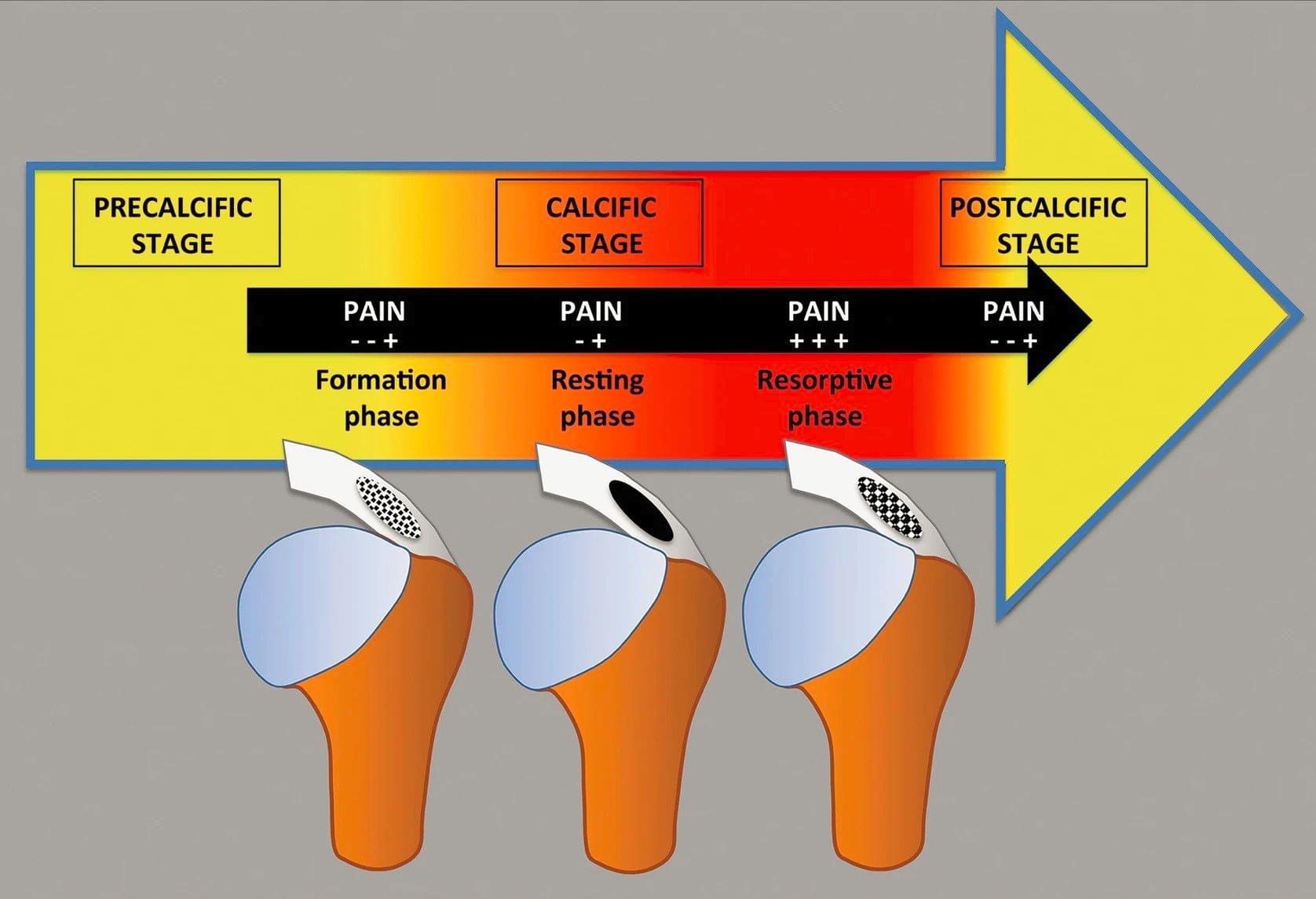
Iedere verkalking heeft namelijk specifieke kenmerken en volgt een bepaalde cyclus (afbeelding 1), welke begint bij het veranderen van de lokale stofwisseling in de pees ('pre-calcific stage'): het formeren van kalkkristallen in het peesweefsel ('formation phase'). In deze fases zijn er vaak nog geen klachten of beperkingen aanwezig, van pijn is maar beperkt sprake. Wanneer de kalkkristallen vervolgens samenklonteren tot een kalkdepot ('resting phase'), dan kan dit milde pijn en beperkingen in het bewegen tot gevolg hebben. In de daarop volgende fase komen er ontstekingsprocessen in de pees op gang, met als doel het kalkdepot op te ruimen ('resorption phase'). Deze fase kan plots erg pijnlijk zijn, waarbij vaak genoemde klachten stekende pijn, onvermogen om de arm te heffen en nachtelijke pijn zijn. Hoewel deze fase dus de nodige beperkingen met zich mee kan brengen, is het eigenlijk goed nieuws! Het lichaam gaat aan de slag om allereerst de kalk te verwijderen, en vervolgens weer de pees te versterken ('post-calcific stage'). Wanneer met deze natuurlijke cyclus van herstel rekening wordt gehouden, dan zullen op termijn de pijn en beperkingen weer afnemen.
Afbeelding 1, Naar Uhthoff & Loehr (1997); Chiou et al (2010).
Echografie
Er zijn nog veel onduidelijkheden over het mechanisme en de duur van iedere fase van de cyclus, welke soms maanden tot enkele jaren in beslag kunnen nemen. Omdat ze ieder wel specifieke kenmerken hebben die op te vangen zijn in het echobeeld, kan het bij klachten die langer dan 3 maanden duren zinvol zijn om met behulp van echografisch onderzoek in kaart te brengen om welk type verkalking het gaat en in welke fase deze zich precies bevindt. Ook de grootte van de verkalking kan iets zeggen over het te verwachten beloop van de klacht 5,6,7.
Het echobeeld wordt door de fysiotherapeut altijd getoetst op de relevantie in relatie met de klachten, aan de hand van het lichamelijk onderzoek en hoe de klachten zich uiten. Door al deze informatie te bundelen, kan er meer duidelijkheid ontstaan over wat er te verwachten valt ten aanzien van het herstel en kan de fysiotherapeutische ondersteuning mogelijk beter aansluiten.
Behandeling
Zo wijst onderzoek uit dat een barbotage (het met een naald aanprikken van het kalkdepot) en het toepassen van hoog-energetische shockwave (FSWT) op termijn kan leiden tot afname in pijn en toename in functie 8. Beide interventies hebben als doel om het natuurlijk herstelproces verder op gang te helpen en de cirkel van klachten te doorbreken. Bij dit onderzoek werd in beide groepen een verbeterde pijnscore en toename in functie van de schouder gevonden bij evaluatie na 6 weken en tot het einde van de studie na 1 jaar. De onderzoekspopulatie (82 personen) had daarvoor reeds een onsuccesvol conservatief beleid gevoerd en had gemiddeld al 3 jaar klachten. Een belangrijke kanttekening bij dit onderzoek is dat er geen controlegroep was die continueerde met het conservatieve beleid.
Een ander literatuur onderzoek, waarin verschillende behandelopties met elkaar worden vergeleken, wijst erop dat hoog-energetische shockwave (FSWT) effectiever is bij het behandelen van de calcificerende tendinopathie dan laag-energetische shockwave (RSWT) en een placebo behandeling (nep-RSWT) 9.

In het kort
Klachten van de schouder is een vaak gezien probleem in de praktijk van de huisarts en de fysiotherapeut. Een verkalking in een schouderpees hoeft echter niet altijd een probleem te zijn. Sterker nog, bij schouderklachten met daarbij een verkalkte pees is herstel in verreweg de meeste gevallen te verwachten gezien het natuurlijke beloop van deze klacht. Met passende adviezen, aanpassingen en oefeningen kunnen de klachten dan ook goed worden ondervangen. Mochten de klachten desondanks toch aan blijven houden, dan kan echografie mogelijk meer duidelijkheid scheppen en kan hoog-energetische shockwave (FSWT) een positieve invloed hebben op de pijn en functie van de schouder.
Loop jij rond met schouderklachten en wil jij gezien worden door een van onze specialisten voor passend advies? Neem dan contact met ons op!
Literatuur
1. Picavet HS, Schouten JS. Musculoskeletal pain in the Netherlands: prevalences, consequences and risk groups, the DMC(3)-study. 2003.
2. Damen GJ, et al. NHG-Standaard Schouderklachten. 2019.
3. Uhthoff HK, Loehr JW. Calcific tendinopathy of the rotator cuff: pathogenesis, diagnosis, and management. 1997.
4. Chiou HJ, et al. Correlations among mineral components, progressive calcification process and clinical symptoms of calcific tendonitis. 2010.
5. Louwerens JKG, et al. Prevalence of calcific deposits within the rotator cuff tendons in adults with and without subacromial pain syndrome: clinical and radiologic analysis of 1219 patients. 2015.
6. Ogon P, et al. Prognostic cactors in nonoperative therapy for chronic symptomatic calcific tendinitis of the shoulder. 2009.
7. Le Goff B, et al. Assessment of calcific tendonitis of rotator cuff by ultrasonography: comparison between symptomatic and asymptomatic shoulders. 2010.
8. Louwerens JKG et al. Comparing ultrasound-guided needling combined with a subacromial corticosteroid injection versus high-energy extracorporeal shockwave therapy for calcific tendinitis of the rotator cuff: a randomized controlled trial. 2020.
9. Wu YC, et al. Comparative effectiveness of nonoperative treatments for chronic calcific tendinitis of the shoulder: a systematic review and network meta-analysis of randomized controlled trials. 2017.